Presentaciones de casos
Linfoma cutáneo primario anaplásico de células grandes CD 30+. Presentación de un caso y revisión de la literatura
Primary Cutaneous CD 30+ Anaplastic Large Cell Lymphoma. A Case Report and Literature Review
Cómo citar este artículo:
Copyright: Esta revista provee acceso libre inmediato a su contenido bajo el principio de que hacer disponible gratuitamente investigación al publico apoya a un mayor intercambio de conocimiento global. Esto significa que se permite la copia y distribución de sus contenidos científicos por cualquier medio siempre que mantenga el reconocimiento de sus autores, no haga uso comercial de las obras y no se realicen modificaciones de ellas.

Recibido: 2014-01-21 22:33:23
Aprobado: 2014-03-19 10:33:36
Correspondencia: Miguel Ángel Serra Valdés. Hospital General Docente Enrique Cabrera. La Habana. maserra@infomed.sld.cu
RESUMEN
Palabras clave: linfoma cutáneo primario de células grandes anaplásicas; linfoma no Hodgkins; informes de casos
ABSTRACT
Key words: lymphoma primary cutaneous anaplastic large cell; lymphoma non-hodgkin; case reports
INTRODUCCIÓN
En nuestros días las enfermedades neoplásicas malignas de diferentes orígenes han ascendido hasta ocupar las primeras causas de morbilidad y de muerte. Las tasas de incidencia y prevalencia aumentan cada año a pesar de los esfuerzos de diferentes programas de prevención. Con el esclarecimiento de los factores de riesgo, mecanismos etiopatogénicos, el desarrollo de las técnicas modernas de la histopatología y otras para el diagnóstico, el desarrollo de la industria farmacéutica con nuevos agentes antineoplásicos y otros procedimientos terapéuticos y con la creación de los grupos multidisciplinarios y los protocolos de diagnóstico y tratamiento, han hecho posible el mejorar la calidad de vida y supervivencia de muchos enfermos. En algunos casos hasta de su remisión.1
El linfoma cutáneo primario anaplásico de células grandes CD30+ (LCPCG) forma parte del espectro de las enfermedades cutáneas primarias linfoproliferativas CD30+, junto a la papulosis linfomatoide, pertenecientes a los linfomas no Hodgkinianos. Afecta fundamentalmente a pacientes de edad avanzada, en forma placas y de nódulos cutáneos con tendencia al crecimiento exofítico deformante y a la ulceración.1-6
Los linfomas no Hodgkins infiltran la piel primaria o secundariamente. Los linfomas primarios cutáneos (LPC) son definidos como linfomas de células T cutáneos (LCTC) o linfomas cutáneos de células B (LCCB), los que al momento del diagnóstico, solo involucran la piel sin compromiso extracutáneo.7
La incidencia global de linfomas cutáneos de células T es de alrededor de 0,36 a 0,5 casos/100.000 habitantes/año, lo que constituye una proporción muy pequeña de los linfomas no Hodgkins. El conocimiento de que algunos de los linfomas que se desarrollan primero en la piel tienen un comportamiento más agresivo que sus contrapartidas ganglionares junto con la existencia de algunas formas particulares que solo afecta a este órgano durante una buena parte de su evolución, ha llevado al desarrollo de clasificaciones específicas para este grupo de lesiones. Es necesario tener en cuenta, no obstante, diagnósticos diferenciales, no solo desde el punto de vista dermatológico, sino hematológico y clínico.6-10
Se hace necesaria la publicación de este caso por su rareza y porque su exposición obliga a realizar diagnósticos diferenciales en la práctica clínica. El conocimiento de esta entidad debe motivar tanto al dermatólogo como al especialista de Medicina Interna, al hematólogo, oncólogo y a los especialistas en Medicina General Integral que se desenvuelven en la Atención Primaria de Salud, donde el diagnóstico precoz cobra primordial importancia. Es pues de interés en general para la comunidad médica y sobre todo para el personal en formación.
PRESENTACIÓN DEL CASO
Se presenta el caso de una paciente de 80 años, fumadora, que acudió al Servicio de Urgencia del Hospital General Docente Enrique Cabrera por presentar pérdida breve de la conciencia, con convulsiones focales localizadas en hemicara y miembro superior izquierdos de corta duración, que se repitieron en 3 ocasiones. El familiar que acompañó a la paciente al hospital refirió que hacía años padecía de problemas en la piel y en el 2006 le diagnosticaron en otro centro hospitalario, que padecía de cáncer. También nos fue referido que había llevado tratamiento con medicamentos y radioterapia, así como unas inyecciones en el tumor, que redujeron su tamaño de manera temporal. Esta paciente no acudió más a consulta y desde hacía año y medio no tenía seguimiento con un especialista. En los últimos tiempos le habían crecido considerablemente las tumoraciones de la cara, lo que le provocó deformidad marcada del rostro. Después del control de las convulsiones y observación durante algunas horas fue ingresada en sala del Servicio de Clínica.
Al examen físico se constató:
Mucosas normocoloreadas.
Respiratorio: no se escucharon estertores broncopulmonares. Murmullo vesicular presente bilateral. FR: 18 x min.
Cardiovascular: ruidos cardiacos rítmicos, no habían soplos. FC: 88 x min. TA: 150/90
Abdomen negativo.
Al hacerle el examen neurológico la paciente se encontraba consciente, orientada, y se comunicaba con lenguaje claro. Nos refirió que desde hacía dos años le daban isquemias cerebrales, pero nunca había tenido estas convulsiones. No se constató dificultad motora. No presentaba signos meníngeos. Fondo de ojo sin alteraciones de interés.
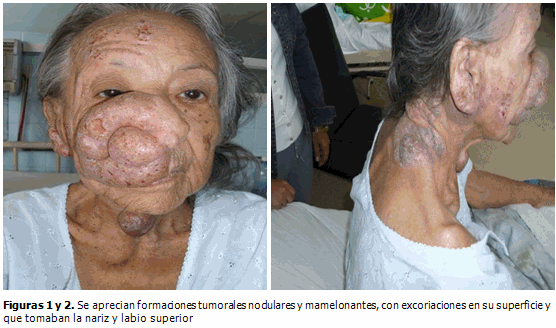
Al hacerse el examen de la piel se observó a nivel de la hemicara derecha, formaciones tumorales nodulares y mamelonantes; con excoriaciones en su superficie y que tomaban la nariz y labio superior, estas lesiones eran algo blandas, y no eran dolorosas. Se encontró otra lesión de coloración violácea en la región anterior del cuello además de otras en placa que tomaban la parte posterior de la hemicara, oreja y región posterior del cuello, con irregularidades que formaban pequeños nódulos y excoriaciones en la superficie por rascado, pues la paciente refirió que eran pruriginosas. No se encontraron otras lesiones en la piel en el resto del cuerpo. No se observaron ganglios periféricos. (Figuras 1 y 2).
Exámenes complementarios de valor:
Tomografía axial computarizada (TAC) de cráneo: mostró un área hipodensa frontoparietal derecha periférica con elementos hemorrágicos que sugería un infarto cerebral hemorrágico sin desplazamiento de la línea media. Signos de atrofia cortical difusos y cerebelosa.
TAC de tórax y abdomen: no se observaron adenopatías profundas en tórax y abdomen, ni imágenes que sugirieran la presencia de un tumor. Marcada ateromatosis de toda la aorta con placas calcificadas. No se encontraron otras lesiones en órganos de interés.
En el ecocardiograma realizado la función sistólica global del ventrículo izquierdo se hallaba disminuida con hipocinesia de la pared anterior. No había trombos ni vegetaciones. FEV (fracción de eyección ventricular) 42 %: cardiopatía isquémica crónica.
En la ecocardiografía doppler carotídeo se observaron placas de ateroma calcificadas en ambas carótidas con ulceración de una de ellas en la derecha y flujo disminuido.
Se reclamó la historia clínica que se encontraba en el anterior centro hospitalario que informó: biopsia 06B-2694: Linfoma cutáneo primario anaplásico de células grandes CD 30+
Diagnóstico y evolución:
El cuadro presentado por la paciente al ingreso se interpretó como un infarto hemorrágico embólico, como inicio de las placas ateromatosas complicadas carotídeas, al no existir un foco embolígeno cardiaco (proceso independiente de su patología tumoral), y al no demostrarse evidencias relacionadas. Como tal fue tratada y su evolución fue satisfactoria, se le dio de alta 8 días después. Con respecto al tumor cutáneo se recomendó, en valoración conjunta con dermatología, regresar a la consulta especializada para su seguimiento y tratamiento.
Se concluyó al alta de la paciente los siguientes diagnósticos: linfoma cutáneo primario anaplásico CD 30+, infarto cerebral hemorrágico, enfermedad arteriosclerótica y cardiopatía isquémica arteriosclerótica.
Se obtuvo el consentimiento informado de la paciente para la publicación de las fotografías y consta en el expediente clínico revisado por el Comité de Ética de las investigaciones.
DISCUSIÓN
Los linfomas son tumores malignos del sistema linforreticular. El grupo más grande de estas neoplasias está constituido por los linfomas no hodgkinianos (LNH) y comprende enfermedades heterogéneas, cuya característica común es una expansión monoclonal de células B ó T, no obstante, presentan diferencias en sus patrones histopatológicos, en su comportamiento biológico y en su curso clínico; van desde enfermedades agresivas con una larga supervivencia y pocas posibilidades de curación, hasta tumores agresivos de evolución rápida con corta supervivencia, pero con posibilidades de curación. Los linfomas cutáneos (LC), ocupan el segundo lugar en frecuencia, dentro de los LNH extranodales, su incidencia anual a nivel mundial es de 0,36 a 0,5 por 100 000 habitantes y solo son precedidos en este grupo por los linfomas gastrointestinales. Estas entidades han sido y son objeto de estudio y revisión constante y su clasificación es de gran dificultad debido a su extrema rareza y a que a menudo sus características se superponen. El linfoma anaplásico de células grandes (LACG) es un tumor de células T pleomórficas CD30-positivas. Este se divide, según la expresión de la proteína quimérica ALK, en tres grupos: LACG sistémico ALK-positivo o ALK-negativo, y LACG cutáneo primario ALK-negativo.3-10
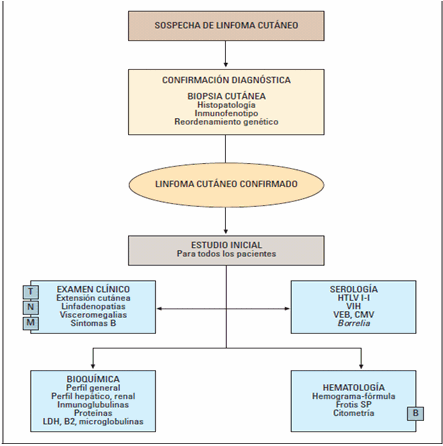
El diagnóstico se realiza en función de la clínica, la histopatología, la inmunohistoquímica y el examen inmunogenotípico. Mediante la clínica se diagnostica el 50 % de los linfomas; si se agrega la histología se llega al 75 %, y si se suma la inmunohistoquímica se arriba al 80 % y mediante el estudio inmunogenotípico el 85-90 %. La anatomía patológica se vale de la inmunohistoquímica (también llamada inmunofenotipo). Es el análisis inmunológico de la expresión antigénica celular. Se estudia con anticuerpos y se refiere a células (en este caso linfocitos T). El genotipo es el análisis de biología molecular de los receptores antigénicos de los genes. Se refiere a genes y se realiza mediante Reacción en Cadena de Polimerasa (PCR). Otra forma de determinar el inmunofenotipo es el análisis por citometría de flujo que es más eficaz en muestras de sangre periférica y médula ósea que en biopsias de piel las cuales frecuentemente son pequeñas y no puramente linfoides.11-16
Todos los pacientes deberían tener un adecuado diagnóstico histopatológico e inmunofenotípico y en los casos necesarios estudios de biología molecular.
Ocasionalmente se requieren biopsias múltiples, que incluyen la médula ósea y a menudo es oportuna la revisión por anatomopatólogos especializados con experiencia. El paciente requiere un examen físico completo y el estudio de toda adenopatía palpable preferentemente por escisión. Los estudios de imágenes comprenden: TAC de tórax, abdomen y pelvis en todos los tipos. Las muestras de sangre periférica deben procesarse para hematología, bioquímica, LDH, beta 2 microglobulina, células de Sézary, subtipos de linfocitos por citometría de flujo, HTLV-1, análisis genéticos del TCR.11-16
En el estudio histopatológico es importante reconocer la presencia o ausencia de epidermotropismo, el patrón del infiltrado, la morfología y citología de las células atípicas y presencia de células grandes, foliculotropismo, siringotropismo, formación de granulomas, angiocentricidad e infiltración del celular subcutáneo. El inmunofenotipo en muestras en parafina debe incluir los marcadores T: CD2, CD3, CD4, CD8, marcadores B: CD20, y el marcador de activación CD30. Marcadores citotóxicos (TIA-1), de proliferación monocito/macrófago (CD68) y el de células NK (CD56) pueden ser útiles en ciertas variantes. 11, 12,13,16
Existen publicadas 2 formas diferentes de clasificar los linfomas, ambas se superponen, e incluyen la clasificación Revised European American Linfoma (REAL) (por sus siglas en inglés) y la más utilizada en la actualidad es la clasificación de linfomas cutáneos de la European Organization for Research and Treatment of Cancer (EORTC) (por sus siglas en inglés). Se basan en la combinación de criterios clínicos, histológicos, inmunohistoquímicos y genéticos de los LC.
Actualmente se tiene en cuenta la clasificación de la WHO/EORTC 2005 modificada en el 2008.14-18
El linfoma cutáneo anaplásico de células grandes CD30+ (PCALCL 30+)4-20
Este linfoma se compone de células grandes con citomorfología anaplásica, pleomórfica o inmunoblástica y expresión del antígeno CD30 en más del 75 % de las células tumorales. No hay evidencia clínica o historia de LyP, MF u otro tipo de CTCL. El mecanismo de desarrollo de los PCALCL 30+ es desconocido. No se ha podido encontrar un agente causal. Los fenómenos de regresión de los casos de LyP y de PCALCL se deberían a la interacción del CD30 y su ligando (CD30L), con la consecuente apoptosis tumoral y regresión del tumor. La etiología del linfoma T permanece desconocida, como en la mayoría de las neoplasias, pero existe toda una serie de factores que se relacionan de manera muy enérgica con el inicio de la enfermedad como son: el hábito de fumar, las radiaciones solares y las infecciones por el virus HTLV-1 y el virus de Epstein Barr (EBV).
La mayor parte de los pacientes presenta un nódulo o tumor, a veces pápulas, que frecuentemente se ulceran. Pueden localizarse en miembros o en el tronco y en raras ocasiones pueden tener otras localizaciones. Tal es el caso que nos ocupa, en el que se pudo constatar que al examinar a la paciente, esta no presentaba lesiones en otras partes del cuerpo, solo en el cuello y la cara. En el 20 % de los casos la presentación puede ser multifocal. Las lesiones cutáneas pueden evolucionar con resolución parcial o total como en la LyP hasta en un 25 % de
La diseminación extracutánea se ve en el 10 % de los pacientes y generalmente afecta los ganglios linfáticos regionales. Algunos autores resumen la clínica en la evolución de fase de mancha, fase de placa, fase de mancha-placa y fase tumoral. El diagnóstico diferencial debe hacerse con el pioderma gangrenoso, histológicamente con los linfomas de células grandes difusos CD30 negativos T o B.
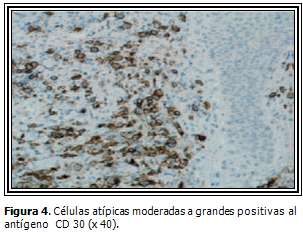
Inmunofenotipo: CD30+ en por lo menos el 75 % de las células grandes. CD2+, CD4+, CD45-RO+, CD25+, CD71+. CD3 se expresa en niveles más bajas que en otros LCCT. Menos del 5 % son CD8+. Hay pérdida variable de CD2, CD5 o CD3. En la mitad de los casos se expresa al menos una proteína citotóxica como TIA-1, granzima B y perforina. La mayoría de los LCGA CD30+ son de células T o nulas pero las variantes raras de células B se identifican en pacientes HIV+. A diferencia del linfoma anaplásico sistémico, el LCGA CD30+ cutáneo primario es EMA-, ALK- (indicativa de traslocación cromosómica específica t (2; 5)), CD15-.
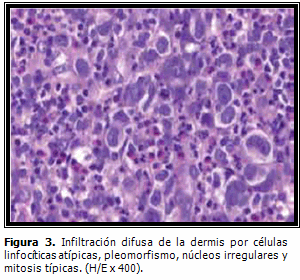
Histológicamente presentan un denso infiltrado de linfocitos de gran tamaño, que expresan en un alto porcentaje el antígeno CD30. El denso infiltrado nodular o difuso está compuesto por células grandes atípicas de núcleo irregular con nucleolo prominente, parecidas a las células de Reed-Sternberg, además se observan células grandes pleomórficas. La mayor parte de las células del infiltrado tienen fenotipo de células T cooperadoras. La mayoría de los casos muestran reordenamiento clonal del TCR. (Figuras 3 y 4).
Genética: se aprecia un re-arreglo del gen del TCR en muchos casos. La translocación (2;5) (p22; q35) la cual es característica de los ALCL sistémicos, es rara o está ausente en las formas cutáneas.
Propuesta del profesor español Pedro Martín15 y la Sociedad Argentina de Dermatología5 resumen el enfoque diagnóstico:
Pronóstico
El pronóstico es generalmente favorable, con un 80-90 % de sobrevida mayor de 10 años. Los pacientes con compromiso de ganglios regionales sin compromiso sistémico tienen similar pronóstico que aquellos con lesiones cutáneas puras. No hay diferencia en la presentación clínica, el comportamiento o el pronóstico entre los pacientes con morfología anaplásica o no anaplásica (pleomórfica o inmunoblástica), o con diferentes edades, sexo, origen étnico, tipo de lesión primaria ni respuesta inicial al tratamiento.
Diagnósticos diferenciales
Este diagnóstico se realiza con otros linfomas cutáneos de la clasificación, como la papulosis linfomatoide, atendiendo fundamentalmente a la histopatología e histoquímica, no solo por las lesiones cutáneas. También con manifestaciones cutáneas de otras hemopatías malignas. En sus inicios muchas de estas lesiones pruriginosas debe descartarse la posibilidad de un amplio grupo de neoplasias malignas internas, en ocasiones implicadas en la etiopatogenia de lesiones cutáneas diversas como: obstrucción maligna (de las vías biliares, pulmón), tumores del SNC, mieloma múltiple, linfomas o leucemias, procesos infecciosos diversos y parasitarios en lo piel como la lehismaniosis cutánea.
El tratamiento de estas entidades actualmente dispone de varios recursos. Tiene protocolos multidisciplinarios por las especialidades de hematología-dermatología-oncología-patología. Incluye quimioterapia sistémica y radioterapia, así como medicación por síntomas locales. La prevención del cáncer de la piel no resulta fácil y requiere un nivel elevado de educación sanitaria en la población en cuanto a cambios en los hábitos y costumbres relacionados con la exposición a las radiaciones solares y el conocimiento de los factores de riesgo.
A causa del riesgo potencial de que estos pacientes con desórdenes linfoproliferativos cutáneos CD30+ desarrollen un linfoma sistémico, se requiere un seguimiento a largo plazo. Cierto es que son entidades poco frecuentes en la práctica clínica. Manifestaciones clínicas diversas pueden alertar, aunque no siempre coinciden, como la causa del ingreso actual de esta paciente que fue un infarto cerebral hemorrágico. La primera impresión a veces no es acertada en la práctica médica. Es importante la clínica y algunos exámenes indispensables.
La localización de las lesiones de esta paciente no concuerda con los mayores reportes de la literatura, pero un estudio de 78 casos7 reportó 1 caso con esta localización y en una mujer. Se señala ser más frecuentes en los hombres (2-3:1). Otro20 de 139 casos reportó 2, un hombre y una mujer. Ambos en mayores de 60 años.
REFERENCIAS BIBLIOGRÁFICAS
- Willemze R, Jaffe ES, Burg G, Cerroni L, Berti E, Swerdlow SH. WHO-EORTC classification for cutaneous lymphomas. Blood. 2005;105(10):3759 [Buscar en Google Scholar]
- Yamaguchi T, Ohshima K, Karube K, Tutiya T, Kawano R, Suefuji H, et al. Clinicopathological features of cutaneous lesions of adult T-cell Leukemia/Lymphoma. Br J Dermatol. 2005;152(1):76-81 [Buscar en Google Scholar]
- Gallardo F, Pujol RM. Diagnóstico y tratamiento de los linfomas cutáneos de células T primarios. Actas Dermo Sifiliográficas. 2004;95(8):473-90 [Buscar en Google Scholar]
- Sociedad Argentina de Dermatología. Consenso Linfomas Cutáneos Primarios. Dermatología Argentina [revista en Internet]. 2006;12(5):[aprox. 50p]. Disponible en: http://www.sad.org.ar/revista/pdf/linfoma2006.pdf [Buscar en Google Scholar]
- Abeldaño A, Blaustein A, Azcune R, Ruiz A, Ríos A. Frecuencia relativa de varias formas de linfomas cutáneos primarios de células T. Una serie retrospectiva de 91 pacientes. Dermatología Argentina. 2004;(3):215-27 [Buscar en Google Scholar]
- 6. Bletrán B, Morales D, Quiñones P, Hurtado F, Riva L, Yabar A, et al. Linfomas cutáneos primarios: estudio retrospectivo clinicopatológico durante el periodo 1997 - 2004 en el Hospital Edgardo Rebagliati Martins, Essalud, Lima, Perú. Acta méd peruana. 2008;25(2):81-4 [Buscar en Google Scholar]
- Murphy F, Sellheyer K, Mihm C. Cutaneous t-cell lymphoma. En: Kumar V, Fausto N, Abbas A. Robbins and Cotran Pathologic. Basis of Disease. 7th. ed. New York: Saunders; 2007: p. 1-20 [Buscar en Google Scholar]
- Sáenz MP, González ML, Sergio B. Enfermedades linfoproliferativas CD30 (+) de la piel. Rev chil dermatol. 2005;21(3):200-5 [Buscar en Google Scholar]
- Socarrás BB, del Valle LO, Marsán V, Macías C. Linfomas cutáneos. Aspectos relevantes. Rev Cubana Hematol Inmunol Hemoter. 2005;21(1):1-15 [Buscar en Google Scholar]
- Hinshaw MA, Wood GS. cDNA microarrays: revolutionary technology for the diagnosis, prognosis, and treatment of cutaneous T-cell lymphoma. International Journal of Dermatology. 2005;44(3):181-3 [Buscar en Google Scholar]
- Vieites B, Suárez JM. Linfomas cutáneos de células T. Revisión de los aspectos histopatológicos más relevantes. Rev Esp Patol. 2004;37(2):1-18 [Buscar en Google Scholar]
- De vega L. Inmuhisotiquímca en dermatopatología: revisión de los anticuerpos utilizados con mayor frecuencia [Internet]. Madrid: Universidad Autónoma de Madrid; 2013 [citado 23 Feb 2014]. Disponible en: http://digitool-uam.greendata.es//exlibris/dtl/d3_1/apache_media/L2V4bGlicmlzL2R0bC9kM18xL2FwYWNoZV9tZWRpYS82NjMzNg==.pdf [Buscar en Google Scholar]
- Cerroni l, Gatter K, Kerl H. Skin Lymphoma: The Illustrated Guide. 3ra. ed. Oxford: Wiley-Blackwell; 2009 [Buscar en Google Scholar]
- Marrero MD, Rodríguez M, Castejón P, Peláez S. Primary Cutaneous Anaplastia CD 30+ Lymphoma. Actas Dermo-Sifiliográficas. 2007;98(3):194-7 [Buscar en Google Scholar]
- Martín P. Diagnóstico de los linfomas cutáneos. JANO. 2005;68(1 557):25-31 [Buscar en Google Scholar]
- Bagot M, Ortonne N. Linfomas cutáneos: clasificación. EMC-Dermatología. 2013;47(1):1-6 [Buscar en Google Scholar]
- Kempf W, Sander CA. Classification of cutaneous lymphomas-an update. Histopathology. 2010;56(1):57-70 [Buscar en Google Scholar]
- Swerdlow SH, Campos E, Harris NL, Jaffe ES, Pileri SA, Stein H, et al. WHO classification of Tumours of Haematopoietic and Lymphoid Tissues [Internet]. Lyon: International Agency for Research on Cancer; 2008 [citado 23 Mar 2013]. Disponible en: http://scholar.google.com.cu/scholar?q=WHO Classification of tumours of haematopoietic and lymphoid tissues. &hl=es&as_sdt=0,5&as_ylo=2008&as_yhi=2008 [Buscar en Google Scholar]
- Soutou B, Aractingi S. Manifestaciones cutáneas de las hemopatías malignas. EMC-Dermatología. 2013;47(1):1-9 [Buscar en Google Scholar]
- Rueda X, Cortés C, Acosta Á. Experiencia de linfomas cutáneos entre enero de 1995 y abril de 2008 en el Instituto Nacional de Cancerología. Rev colomb Cancerol. 2011;15(4):178-89 [Buscar en Google Scholar]
Enlaces refback
- No hay ningún enlace refback.
FINLAY EN: 








FINLAY CERTIFICADA POR:

Esta revista "no aplica" cargos por publicación en ninguna etapa del proceso editorial.
Dirección postal: Calle 51A y Avenida 5 de Septiembre Cienfuegos, Cuba Código postal: 55100.
http://www.revfinlay.sld.cu
Telefono: +53 43 516602. Telefax: +53 43 517733.
amgiraldoni@infomed.sld.cu
ISSN: 2221-2434
RNPS: 5129