Artículos especiales
Revalorando el papel de las guías de práctica clínica
Reassessing the Role of Clinical Practice Guidelines
Cómo citar este artículo:
Copyright: Esta revista provee acceso libre inmediato a su contenido bajo el principio de que hacer disponible gratuitamente investigación al publico apoya a un mayor intercambio de conocimiento global. Esto significa que se permite la copia y distribución de sus contenidos científicos por cualquier medio siempre que mantenga el reconocimiento de sus autores, no haga uso comercial de las obras y no se realicen modificaciones de ellas.

Recibido: 2016-09-20 15:01:45
Aprobado: 2017-02-03 17:02:19
Correspondencia: Alfredo Darío Espinosa Brito. Hospital General Universitario Dr. Gustavo Alderegía Lima. Cienfuegos. alfredo_espinosa@infomed.sld.cu
RESUMEN
Palabras clave: guías de práctica clínica; metodología; garantía de la calidad de atención de salud
ABSTRACT
Key words: practice guidelines; methodology; quality assurance health care
Con el propósito de mejorar la calidad de la atención médica y garantizar la seguridad de los pacientes, se han ido incorporando -hace algo más de dos décadas- un grupo de herramientas metodológicas auxiliares al alcance de los profesionales de la salud, entre las que se encuentran, en un lugar muy destacado las guías de práctica clínica (GPC).1 Su trascendencia en la actualidad es tal, que muchos clínicos –sobre todo en países desarrollados- dependen de las recomendaciones de las GPC en su práctica cotidiana. Por lo que se hace necesario, revalorar su papel en la práctica médica.
Las guías de práctica clínica: definición, origen, objetivos y lugar que ocupan en la práctica médica
Una de las definiciones generales de las GPC plantea que ellas constituyen un conjunto de orientaciones, bien sistematizadas, que apoyan la actuación médica frente a un paciente con determinada situación clínica, basadas en las que se consideran como las mejores, entre las diferentes opciones de diagnóstico y tratamiento para tal condición, en un momento y lugar dados.2,3 En otras palabras, en ellas se aspira a contar con recomendaciones útiles para la toma de decisiones clínicas, al intentar la síntesis de un creciente volumen de conocimientos médicos en un formato asequible.
Sería importante precisar, debido a que se maneja con frecuencia el término de protocolos clínicos de actuación, que estos son conceptualmente documentos mucho más específicos que las GPC, con criterios e indicaciones también más rígidos, de estricto cumplimiento –a diferencia de las GPC- en una situación clínica o en un aspecto organizativo determinado en una institución.1,2 Debido a estas diferencias en su acatamiento, se prefiere, generalmente, la implementación de las GPC para apoyar la asistencia médica cotidiana y dejar los protocolos para ser utilizados en el desarrollo de proyectos de investigación –especialmente en ensayos clínicos-, o para emplear en conductas muy específicas de determinadas situaciones clínicas, que así lo requieran.
Las GPC surgen en una época caracterizada por un ambiente de riesgo para acontecimientos adversos:
- Mayor complejidad y gravedad de los enfermos.
- Aparición de procedimientos diagnósticos y terapéuticos nuevos e invasivos.
- Uso de múltiples fármacos y otros tratamientos muy potentes y riesgosos.
- La presencia de estrés de los profesionales de la salud.
- Múltiples interacciones entre los pacientes y los profesionales de la salud.
- Necesidad de comunicación estrecha entre diferentes grupos y personas.
Entre sus objetivos, están:
- Pasar de criterios basados en la validez subjetiva de los procedimientos y métodos clínicos utilizados en la práctica médica, a otros que se fundamentaran en datos objetivos.
- Mejorar la práctica clínica.
- Educar a los profesionales y a los pacientes ofreciéndoles las mejores evidencias científicas disponibles.
- Disminuir la variabilidad profesional.
- Mejorar la calidad asistencial.
- Mejorar, en definitiva, la salud de la población.
Métodos para elaborar las guías de práctica clínica. Su relación con la medicina basada en la evidencia
Originalmente existieron tres métodos principales para confeccionar las guías:2,4
- Revisión exhaustiva de la literatura por expertos (American College of Physicians).
- Proceso basado en el juicio o consenso de un grupo interno y que usaba pocos, o ningún experto externo para revisar la literatura y que utilizaba otro grupo de "oponentes" para confeccionar la versión final. La mayoría de las guías así redactadas toman la forma de algoritmos (Harvard Community Health Plan).
- Una combinación de ambos métodos (Value Health Sciences).
Al surgir la medicina basada en la evidencia (MBE) en la década de los años 90 del pasado siglo5-7 este movimiento prácticamente acaparó la elaboración de las guías, al plantear que solo serían válidas las que se basaran en evidencias obtenidas, a partir de investigaciones de alto rigor metodológico, con recomendaciones derivadas de los resultados alcanzados. Estas son las que podemos denominar GPC basadas en las evidencias, que nacen de revisiones sistemáticas que se apoyan en análisis exhaustivos y sistemáticos de la literatura científica, de investigaciones clínicamente relevantes, por lo que se supone que se garantizan resultados rigurosos y confiables, minimizando los sesgos en las recomendaciones que proponen, dirigidas a mejorar la exactitud y la precisión de las pruebas diagnósticas, la potencia de los marcadores pronósticos, y la eficacia y seguridad de los regímenes terapéuticos, de rehabilitación y prevención.8,9
En publicaciones previas nos hemos referido in extenso –y por eso no lo hacemos aquí- a: cuándo se recomienda hacer una GPC, las etapas del proceso de implementación de nuevas GPC y el tiempo aproximado en que se estiman para ser eficaces, así como los distintos niveles de evidencia y grados de recomendaciones en que las que se apoyan, derivadas de la revisión de la literatura médica disponible.2,10 Algo que no siempre se divulga ni se comprende es que desarrollar y mantener actualizadas GPC de alta calidad requiere de un tiempo sustancial y de no pocos recursos.
Se puede afirmar que la medicina moderna principalmente en los países desarrollados –aunque no solo en ellos-, en la actualidad está dominada por la implementación de las GPC. Para la mayoría de los médicos en numerosos lugares del mundo, difícilmente transcurra un día hoy, sin que se tenga que consultar un documento con la última actualización de una guía sobre la conducta a seguir en una u otra condición médica, por interés profesional ante un paciente, o por requisito de la institución donde se presta el servicio.
Guías de práctica clínica propias, adaptadas, adoptadas
Si bien, en los primeros tiempos, se incentivó la elaboración de GPC “autóctonas” o propias en cada institución o territorio -como quizás debería ser siempre y esto sucedió así en nuestro hospital-, cada vez más se ha observado en el mundo y también en nuestro país, la tendencia a adaptar –o, lamentablemente, solo adoptar-, guías confeccionadas en otros escenarios y latitudes, basadas en culturas y recursos diferentes, dado el crecimiento exponencial de GPC disponibles en diferentes sitios y lo engorroso de los procedimientos para elaborar guías propias de calidad.
Por eso hoy, en muchas instancias, se aceptan e implementan en los diferentes servicios, o inclusive se utilizan por los médicos individualmente -aprovechando las ventajas del acceso a las novedosas tecnologías de la información y las comunicaciones (TICs)-, GPC elaboradas y desarrolladas por autores y entidades ajenos y distantes, tales como: sociedades profesionales prominentes, organizaciones públicas o privadas, agencias de gobierno u otras instituciones de prestigio.9 De hecho, en nuestros días se contabilizan ya por miles las GPC en múltiples sitios, que son consulta habitual de los interesados en su utilización.9 Esta práctica tiene el inconveniente de trasplantar directamente GPC a otros escenarios con condiciones reales locales muy concretas y generalmente diferentes, aunque alivia, en parte, la necesidad de mantener su actualización constante, que es una carga pesada para los médicos que se dedican preferentemente a la labor asistencial o docente, de ahí su propagación.
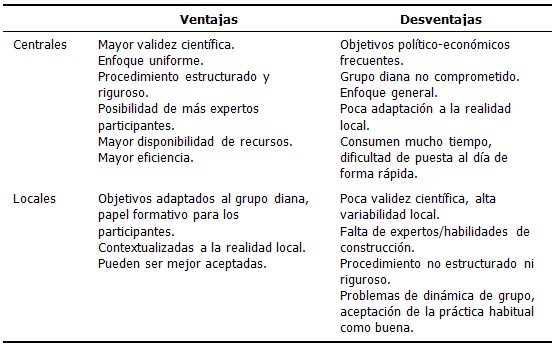
Guías de práctica clínica centrales y locales
En el siguiente cuadro se exponen las ventajas y las desventajas del uso de las GPC centrales (cuando se adaptan/adoptan guías nacionales o internacionales) y de las locales (elaboradas para su aplicación en los propios servicios o en instituciones concretas).
Evaluación de las guías de práctica clínica
Para la evaluación de la calidad de las GPC se han elaborado diferentes instrumentos, todos fundamentados en los principios básicos de la MBE, que pueden ser útiles, tanto en la etapa de su confección, como para su arbitraje externo. Entre los más difundidos está el Appraisal of Guidelines Research and Evaluation (AGREE) (por sus siglas en inglés).11-13 Otro intento para revisar y mejorar la calidad de las evidencias para la toma de decisiones, es el Grading of Recommendations Assessment, Development and Evaluation (GRADE) (por sus siglas en inglés).14-17 Diferentes organizaciones internacionales también han desarrollado manuales para una mejor elaboración de GPC, entre las que se destacan el Scottish Intercollegiate Guidelines Network (SIGN)), y el National Institute for Health and Clinical Excellence, London (NICE) (por sus siglas en inglés) y GuíaSalud, del Ministerio de Sanidad y Consumo del Gobierno de España.18
Sin embargo, cuando se hacen evaluaciones de las GPC generalmente estas se orientan solo a revisar la calidad de su confección y/o se circunscriben a analizar, sus efectos en los resultados de un problema o enfermedad específicos, no los efectos sobre los pacientes, integralmente. Esto significa que se desconoce el efecto comparativo en los resultados de pacientes individuales en las condiciones reales de su aplicación.19
Toledo, Cabrera, Arteaga y Mejías publicaron un trabajo en 2011, donde refieren que revisaron 377 GPC producidas en Cuba por distintas especialidades, en formato impreso y en la red telemática de salud (INFOMED) –no hacen otras especificaciones en el artículo acerca de las particularidades de las GPC analizadas, los autores, las instituciones patrocinadoras, etc.-, con el propósito de identificar las debilidades que contenían. A cada una de ellas le aplicaron el instrumento internacional de evaluación, Appraisal of Guidelines Research and Evaluation (AGREE) (por sus siglas en inglés). Encontraron que se habían utilizado métodos basados en opiniones de expertos o basados en el consenso, pero pocas –tampoco precisan cuántas y cuáles- que se pudieran insertar en el ámbito internacional -es decir, que cumplieran con los requisitos que plantea AGREE-, al no estar basadas la mayoría en las mejores evidencias científicas. Algunas otras debilidades que hallaron en sus resultados fueron: que las GPC cubanas no estaban realizadas por equipos multidisciplinarios, no se tuvo en cuenta el parecer de los pacientes, no dieron respuestas a preguntas clínicas, no declararon objetivos, ni se aclararon la población diana, ni los criterios de inclusión ni de exclusión, entre otros. Anunciaron que en esos momentos (2011) se trabajaba en la construcción de las Directrices Metodológicas para la Elaboración y Adaptación de Guías de Práctica Clínica en el Sistema Nacional de Salud, para el trabajo de los grupos de autores, y que existían varios grupos multidisciplinarios que trabajaban en la elaboración o adaptación de GPC, directrices que no hemos encontrado publicadas hasta hoy.8
En el momento de redactar este trabajo, cuando se revisa la página web, Evidencia y Salud, de Infomed especialidades, se puede leer la siguiente nota: “El procedimiento para concebir una GPC en Cuba implica que esta sea evaluada y aprobada por la Dirección Nacional de Ciencia y Técnica (DNCT) del MINSAP y por el Buró Regulatorio de Protección para la Salud antes de su implementación y diseminación”. De nuevo se expresa que “actualmente la DNCT del MINSAP trabaja en la elaboración de una normativa para la elaboración de GPC”.18 De lo anterior se puede inferir que el procedimiento centralizado que se anunciará se basará en los cánones más tradicionales de la MBE.
La adherencia de los profesionales a las guías de práctica clínica
Como un aporte que consideramos original, en nuestro Hospital Universitario Dr. Gustavo Aldereguía Lima se propuso por la dirección del centro, hace algo más de tres lustros, que a cada GPC aprobada en la institución, se le adicionaran tres preguntas –elaboradas con criterio colectivo-, con el objetivo de valorar posteriormente, y de manera cualitativa, la adherencia de los profesionales de cada servicio a las recomendaciones sugeridas.
- Preguntas básicas:
¿Las GPC evalúan aspectos esenciales, que no pueden faltar? ¿Son invalidantes?
Ej.: realización de electrocardiograma (ECG) y trombolisis en el infarto miocárdico agudo (IMA)
- Preguntas específicas: ¿Evalúan aspectos importantes, aunque no esenciales?
Ej.: uso de opiáceos en el IMA.
- Preguntas complementarias: ¿Evalúan aspectos no tan importantes, pero que se incluyen en las guías?
Ej.: Realización de ecocardiograma pre-alta en pacientes con IMA.
La adherencia a las GPC se ha calificado de:
- Excelente (si las tres respuestas son afirmativas).
- Bien (si las respuestas a las preguntas 1 y 2 son positivas).
- Regular (si la únicamente la respuesta a la pregunta 1 es correcta).
- Mal (cuando no hay respuestas positivas).
Se han realizado diversas investigaciones sobre adherencia a las GPC de diferentes problemas de salud en los servicios del hospital, con la posibilidad de relacionar esa información con otros resultados en los pacientes, por ejemplo, con su evolución clínica ulterior.20-23
Además, si se lleva un monitoreo sistemático del nivel de adherencia de los profesionales a las GPC de cada problema de salud se facilita la valoración de su nivel de aceptación por el personal a cargo de la atención médica en condiciones reales, así como la necesidad de realizar modificaciones o no y comparar evolutivamente los resultados alcanzados de su aplicación o no, entre otras bondades.
La adherencia de los pacientes a las guías de práctica clínica
Las tasas de adherencia a las GPC –al igual que a todas las indicaciones terapéuticas- por parte de los pacientes, cuando son bajas, especialmente aquellos con enfermedades crónicas y en el contexto ambulatorio, incrementan la carga de morbilidad y mortalidad que ocasionan sus padecimientos en las poblaciones.24-26 Se ha calculado que la adherencia global a los tratamientos a largo plazo es solo de 50 % en los países desarrollados y alrededor de 20 % en los subdesarrollados.27 Este es un asunto complejo, de causa multifactorial, pero que aquí se menciona solo para recordar que no basta con contar con GPC de calidad y recomendar sus indicaciones, sino que el proceso de atención médica es mucho más complejo que la elaboración e implementación de buenas GPC, lo que ratifica su papel como herramientas útiles, pero que no se puede abandonar la experiencia acumulada en el cumplimiento de todos los pasos del acto médico, para que su aplicación sea realmente eficaz.
Ventajas de las guías de práctica clínica en el presente
Aunque hace ya algún tiempo expresamos nuestras consideraciones sobre las ventajas y desventajas de las GPC,28 se hace necesario actualizar las ventajas que tiene este recurso metodológico en la práctica clínica diaria:
- Generalmente los autores de las GPC –sobre todo si han sido escritas por personas con experiencia, tanto práctica como académica- han tenido mayor tiempo para revisar las evidencias que respaldan las decisiones que se sugieren, que la mayoría de los clínicos que están involucrados en la atención de los enfermos.
- Un grupo de expertos que tome en cuenta lo importante que resulta el trabajo interdisciplinar es capaz de evaluar mejor las evidencias, que cuando este trabajo se realiza de manera aislada por un grupo de especialistas.
- Las GPC, cuando tienen calidad, permiten un equilibrio entre la práctica y la academia, entre las diferentes especialidades médicas, entre los médicos y los administradores, entre los administradores y los políticos.
- El hecho de que los profesionales de la salud asuman criterios de consenso favorece la implantación de procedimientos diagnósticos y terapéuticos apropiados, basados en procesos cada vez más ingeniosos de análisis para juzgar los beneficios esperados en cada caso, momento y lugar.
- Para no pocos problemas de salud las GPC se han simplificado a protocolos de actuación basados en la evidencia, lo que facilita su implementación práctica.29
- Las nuevas tecnologías de la informática y las comunicaciones (TICs) han facilitado la difusión y asequibilidad universal de las GPC
- “Las guías, los protocolos, las rutinas y otros estándares no garantizan la excelencia pero, en muchas ocasiones, previenen desastres”. (Según W.C. Shoemaker).
Desventajas de las guías de práctica clínica en el presente
Las que han sido señaladas como desventajas del uso de las GPC se relacionan a continuación, de manera más detallada, pues tenerlas en cuenta y resolverlas, o no, determinará el lugar que ocuparán en cada escenario de atención médica, en el presente y en el futuro inmediato. 1,19,28,30-32
- Los pacientes individuales pueden tener valores y preferencias diferentes de las de sus clínicos y de los que crearon las evidencias en que se sustentan las GPC.
- La toma de decisiones compartida, usualmente, no se facilita en la práctica contemporánea y hay que tratar de superar esa actitud.
- Cada paciente es único, pero las GPC son para un paciente promedio impersonal, basadas en estudios poblacionales para aplicar a pacientes individuales.
- La significación estadística ≠ significación clínica.
- Los métodos para confeccionar las GPC pueden variar mucho.
- Muchas GPC pueden carecer de características cruciales (claridad, especificidad, flexibilidad, veracidad, validez y otras) que afectan tanto su aceptación por los médicos, como su impacto sobre la práctica clínica.
- Existencia, en cortos períodos de tiempo, o inclusive simultáneamente, de varias GPC con recomendaciones diferentes para iguales problemas de salud (International Guideline Library, identificó 57 GPC de hipertensión arterial en los últimos 10 años).33 Se reseñan GPC con recomendaciones polémicas, no admitidas por todos, con grupos a favor y otros en contra de ellas.34
- Cada vez más aumenta la “sospechosa” influencia de la industria farmacéutica y otros interesados en la elaboración de las GPC.
- Cuando el (o los) patrocinador(es) de la GPC es una institución profesional que recibe fondos considerables de la industria, o el patrocinador es propietario de una compañía, o no se declara, o se desconoce.
- Cuando los miembros del comité de redacción y del panel de revisión tienen cualquier tipo de conflicto financiero.
- Cuando hay afirmaciones y recomendaciones que tienen niveles de prueba condicionados por creencias a priori o intereses diversos, necesariamente alejados de la presunción de una “evidencia objetiva”.35
- Se ha comprobado que es muy difícil incluir en las guías todas las situaciones que se producen en la práctica clínica real, pues la mayoría de los ensayos clínicos que se llevan a cabo se circunscriben a grupos específicos de pacientes (por ejemplo: de determinada edad, sexo, color de la piel, ambientes seleccionados), que no expresan el espectro clínico completo de los problemas de salud que tratan de pautar, para que sus resultados puedan ser aplicables a todos los enfermos.
- Falta de concordancia entre modelo y realidad.
- La protocolización de algunas patologías, es muy compleja.
- No es práctico –ni factible en ocasiones- protocolizar muchos motivos de consulta simultáneamente. La creciente polimorbilidad, sobre todo en ancianos -donde, además, son muy difíciles y escasos los ensayos clínicos- contrasta con que las GPC habitualmente están elaboradas para un solo problema de salud.
- Está el caso de las enfermedades menos frecuentes o aquellas que no han sido objeto de ensayos clínicos por diferentes causas. Este es, por ejemplo, el de entidades que ocurren casi exclusivamente en países subdesarrollados, y que no son de interés para invertir en estudios de este tipo, tanto para los investigadores, como para los productores y los comercializadores de tecnologías y medicamentos. Así, aun cuando las evidencias no sean concluyentes, diversos problemas clínicos que pudieran requerir de GPC, no pueden ser elaboradas solo basadas en los cánones de la MBE.
- Su mayor utilidad es al inicio de las conductas de diagnóstico y tratamiento inicial. Luego se requieren ajustes que dependen mucho más del juicio clínico y de la valoración integral evolutiva e individual de cada paciente
- Enlentecen la actividad asistencial
- Consumen tiempo en las consultas individuales.
- El gran volumen de evidencias existente ya, es inmanejable.
- Provocan problemas de actitud
- Su rigidez tiende a coartar la “libertad individual” de médicos y de pacientes, lo que puede favorecer su no adherencia. Se ha planteado que, una adherencia rígida a las GPC disminuye la autonomía de los médicos en la atención de sus enfermos y pueden incluirse recomendaciones que los facultativos piensan que no son las adecuadas, lo que estaría en contra de un correcto acto médico.36
- Su aceptación es, en general, diferente, según los médicos de distintas generaciones. Los mayores, con frecuencia las miran con recelo o incluso las pueden rechazar y los juniors/nativos digitales, en el otro extremo, se pueden volver adictos y mostrar excesiva confianza en las GPC, lo que puede hacer que se descuiden aspectos tan importantes, como los relacionados con las habilidades y el juicio clínico, así como la ética del acto médico.
- La atención ofrecida al proceso de implementación de las GPC y su aplicación en los escenarios prácticos no es la misma que se brindó a su proceso de redacción. Deben realizarse grandes esfuerzos para lograr un mayor comprometimiento de los médicos que utilizan las GPC tanto en su capacitación como en su aplicación diaria, ambas tareas, arduas y de difícil ejecución.
- La adherencia de médicos y pacientes a las diferentes recomendaciones, con frecuencia es baja, pocas veces conocida y no siempre previsible.30
- Ni los autores o patrocinadores, ni los usuarios de las GPC se han mostrado comprometidos con la evaluación científica de su impacto sobre el comportamiento de los profesionales (adherencia), los resultados alcanzados en los pacientes, o en los costos de la atención médica.
- Cuando las GPC son publicadas, a menudo, las mejores evidencias en que se basaron ya se consideran obsoletas, proceso que se acentúa con la aparición de nuevos métodos de diagnóstico y tratamiento que se introducen aceleradamente en la práctica. Debido a todo ello, se necesita realizar revisiones periódicas.
- En ocasiones se emplean como referencia, para evaluar malas prácticas profesionales, por personal que no es clínico. Y las GPC no son normas.
- El desarrollo y el uso de las guías “per se” no garantizan que se brinde una mejor atención médica, pues no abarcan todos los aspectos relacionados con su calidad (un diagnóstico correcto y la adherencia, entre otros)
- Falta, generalmente, la demostración de su validez externa.
- Requieren una revisión periódica.
- Hay que adecuarlas a los progresos técnicos.
- ¿Y dónde quedan el juicio clínico y la ética?
Internet, los sitios web y la información para todos (enfermos, familiares y público en general)
Hay que reconocer que Internet es hoy la fuente principal de la información para un creciente número de personas en el mundo, prácticamente sobre todos los tópicos. En el caso de la salud, son de mucho interés los más diversos temas para los pacientes, sus familiares y también para los facultativos.37 Pero debemos llamar la atención en un aspecto imprescindible, esta información, cuando no está adecuadamente respaldada, está siendo cada vez más cuestionada, como plataforma sospechosamente incierta, cuando se aplican instrumentos evaluativos.1 A propósito de esta problemática, se ha desarrollado el DISCERN score, con el objetivo de valorar los requisitos que se deben tener en cuenta a la hora de la divulgación de las recomendaciones médicas y la calidad de lo publicado en la red.38-40
Medicina centrada en las personas, medicina narrativa, medicina personalizada
Entre las críticas que con mayor frecuencia se les han realizado a las GPC están que ellas pueden favorecer que se pierda la visión integral de los pacientes, que son individuos únicos, con características personales determinadas, así como valores y preferencias diferentes.41
Pues, coincidentemente con el desarrollo de las GPC han emergido, en los últimos años, una serie de movimientos que tratan de resaltar la individualidad de los pacientes y su enfoque lo más integral posible. Se ha planteado que se necesitan nuevos modelos de síntesis de toma de decisiones para moverse de una atención médica basada en las GPC a un modelo de cuidados individualizados. Entre estos movimientos se encuentran la medicina centrada en las personas, la medicina narrativa y la medicina personalizada o de precisión.42
La medicina centrada en las personas trata de privilegiar la atención individual de los enfermos como sujetos –no como objetos-, con un enfoque holístico, general –y no fragmentado- del ser humano en todas sus dimensiones biopsicosociales.42 “La medicina centrada en el paciente debe tener en cuenta los objetivos, los valores, las creencias y las preferencias de los enfermos. Requiere de una estrecha comunicación médico-paciente y que este último tenga un protagonismo en las decisiones médicas que le afectan directamente”.43
La llamada medicina narrativa es otro movimento internacional originado a fines del siglo pasado, que aspira a recuperar algunas de las cualidades esenciales de los médicos, arrastrados por las vorágines de la biomedicina, las tecnologías sanitarias, el rendimiento, la eficacia, que han ubicado en segundo plano al paciente mismo, razón de ser de la profesión. Se trata de reivindicar las cualidades, adicionales a la competencia científica, de saber escuchar a los pacientes, comprender lo mejor posible sus padecimientos (no solo sus enfermedades), honrar los significados de las historias que cuentan y conmoverse con lo que sienten, para poder actuar en beneficio de ellos.44-46
Luego de tener el conocimiento sobre la secuenciación del genoma humano y los avances alcanzados por la biotecnología en el “diagnóstico molecular”, ha surgido la denominada “medicina personalizada” o “medicina de precisión”, que ha tratado integrar las posibilidades que brinda la genómica con la atención de las personas. Se pretende optimizar la prescripción de terapéuticas específicas que se ajusten a las características individuales de cada paciente, basadas en la información farmacogenética y farmacogenómica que se disponga,40,47 con un enfoque del cuidado basado en los individuos y no en los grupos.48 Aunque el campo es amplio, el caudal más promisorio de información proviene, hasta el momento, de la aplicación de estos conceptos en la utilización de las drogas recomendadas en las GPC y los protocolos de tratamiento de enfermedades malignas.
La evolución en el tiempo de las guías de práctica clínica: sus nuevos retos
Como todo lo nuevo que se introduce en la práctica, sobre todo cuando logra un éxito rápido, posteriormente se produce una etapa de “meseta”, para finalmente ocupar el lugar que la praxis le concede. En este caso la diseminación y la aceptación de la “tecnología” de las GPC ha sido asimilada en multitud de escenarios en el mundo, indiscutiblemente favorecida en gran medida por coincidir su aparición con el “boom” de las nuevas tecnologías de la información y las comunicaciones.
Aunque la MBE es propuesta por muchos hoy como la forma natural de pensar y practicar la medicina, ha sido cuestionada con argumentos de lo más diversos (poco humanista, elitista, despreciativa de la experiencia, funcional al comercio de la salud, etc.), al parecer las críticas no han conmovido su estructura. Sin embargo, cada vez se percibe con mayor claridad las inmensas distorsiones que puede provocar en la práctica médica si solo se confía de modo absoluto en su “paradigma”.49,50 Por carácter transitivo las GPC y su lugar en medicina están siendo cuestionados también, en la actualidad, como nunca antes.51,52
Por otra parte, las GPC, como herramientas auxiliares de la atención médica, cuando son adecuadamente concebidas, elaboradas y utilizadas, pueden contribuir a mejorar la calidad de la asistencia médica que se brinda, aunque siempre –y se debe insistir-, como complemento de la aplicación con excelencia del método clínico en el abordaje integral de cada paciente individual, que incluya aspectos biológicos, psicológicos, sociales, culturales y espirituales, sobre todo a la hora de tomar decisiones.10
Aunque la tendencia actual todavía se dirige preferentemente a la elaboración de GPC basadas en evidencias, cuando por alguna razón esto no pueda ser posible, hay que señalar que cada vez más se aceptan también, al lado de GPC basadas en evidencias, las que se obtienen a partir de otros tipos de investigaciones bien diseñadas aunque con resultados considerados de “menor nivel” de evidencias, la opinión de expertos, de consensos y, sobre todo, de la combinación de evidencias y consenso.10
Acciones para mejorar la implementación de las guías de práctica clínica
Se han sugerido una serie de acciones para mejorar la implementación de las GPC y que, al mismo tiempo este sea un proceso informado e individualizado para cada persona.33 Entre ellas están:
- El cuidado propuesto debe tener en cuenta más al paciente integralmente como persona que como sus problemas individuales de salud.
- Para realizar una GPC creíble hay que contar también con los médicos prácticos.
- Las limitaciones de las evidencias deben ser explícitamente expresadas. ¿Pueden ser aplicadas las GPC con seguridad a personas con fragilidad o a los muy ancianos? ¿Están las mujeres y personas de minorías étnicas adecuadamente representadas en los ensayos clínicos en que se basan las recomendaciones?
- Las evidencias principales que encuentran los autores de las GPC deben ser resumidas usando representaciones visuales de beneficios y riesgos, o números necesarios a tratar y efectos adversos.
- Las GPC deben escribirse asumiendo que los pacientes desearán escoger sus elecciones y brindar información en el sentido que los principales aspectos dejen ver claramente las diferentes preferencias (por ejemplo: pocos análisis de sangre, escasos medicamentos, evitar psicoterapia cara a cara).
- Junto con las GPC debe añadirse una información adecuada a los pacientes, que sea comprendida de manera fácil y rápida, para que puedan tomar mejor sus decisiones.
- Consultas cortas y presionadas no pueden ser el mejor lugar para tomar decisiones.
- Cursos de manejo de enfermos crónicos que divulguen las prácticas actuales deben impartirse para pacientes y profesionales y luego evaluarlos.
- Las demasiadas pruebas a gente sana e insuficientes cuidados a los enfermos, acrecientan las inequidades en salud y deterioran la profesión, afectando tanto a aquellos que necesitan tratamiento, como a los que no lo necesiten.
- Debe estimularse a los clínicos y a los pacientes a tomar decisiones de acuerdo tanto a las evidencias como a las preferencias de los enfermos.
- El efecto negativo de las GPC sobre la calidad de la asistencia de los individuos requiere evaluación. Las GPC deben ser creadas y evaluadas en las condiciones del mundo real.
Comentario final
Las GPC no son la única opción para mejorar la calidad de la atención médica, pero cuando cumplan una serie de requisitos (validez, consistencia, reproducibilidad, aplicación clínica, flexibilidad, claridad, proceso multidisciplinario de elaboración, documentación adecuada), constituyen un apoyo valioso para el cuidado de los pacientes.
En los hospitales son los jefes de los servicios médicos y en las instituciones de atención primaria, los jefes de departamentos correspondientes, los que deben mantener actualizadas las guías de práctica clínica de su servicio o departamento, entre sus tareas estratégicas priorizadas y desarrollar nuevas, según las necesidades cambiantes que se presenten, así como evaluar sistemáticamente la adherencia a ellas.53
Finalmente, aunque la conducta diagnóstica o terapéutica que se tome en cada caso sea técnicamente la ideal, posiblemente no colmará en todas las ocasiones las expectativas del ser humano -ni como paciente ni como facultativo-, y lo que se ha dado en llamar el arte de nuestra profesión tendrá en el futuro el mismo, o quizás mayor valor que en el pasado. Esto no quiere decir que no crezcamos continuamente en el contenido científico de nuestra profesión, pero sin opacar su propósito esencialmente humanista y solidario. Combinar armónicamente conocimientos actualizados, sistematizados y adecuados (GPC), arte y ética, en el cuidado de nuestros enfermos, será siempre la fórmula ideal de todo acto médico. No renunciemos a este propósito, cuando ya hemos avanzado más de tres lustros en el nuevo y complejo milenio.
REFERENCIAS BIBLIOGRÁFICAS
- Woolf SH, Grol R, Hutchinson A, Eccles M, Grimshaw J. Clinical guidelines: potential benefits, limitations, and harms of clinical guidelines. BMJ. 1999;318(7182):527-30 [Buscar en Google Scholar]
- Espinosa AD. Guías de práctica clínica. Algunos aspectos relacionados con su elaboración e implementación. Medisur [revista en Internet]. 2009 [citado Ene 24];7(5):[aprox. 8p]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1727-897X2009000500008 [Buscar en Google Scholar]
- Field MJ, Lohr KN. Guidelines for clinical practice: from development to use. Washington DC: National Academy Press; 1992 [Buscar en Google Scholar]
- Audet AM, Greenfield S, Field M. Medical practice guidelines: current activities and future directions. Ann Intern Med. 1990;113(9):709-14 [Buscar en Google Scholar]
- Davidoff F, Haynes B, Sackett D, Smith R. Evidence-based medicine. BMJ. 1995;310(6987):1085-6 [Buscar en Google Scholar]
- Vines G. The Rise of Evidence-Based Medicine. Goodbye to the Dinosaurs. Odyssey. 1995;1(3):2-7 [Buscar en Google Scholar]
- Sackett DL, Rosenberg WMC, Gray JA, Haynes RB, Richardson WS. Evidence-based medicine: what it is and what it isn´t. BMJ. 1996;312(7023):71-2 [Buscar en Google Scholar]
- Toledo AM, Cabrera N, Arteaga A, Mejías Y. Calidad de las guías de práctica clínica cubanas. Rev Cubana Salud Pública. 2011;37(3):349-58 [Buscar en Google Scholar]
- Cañedo R. Guías para la práctica clínica: qué son, dónde y cómo buscarlas. Rev Cubana Información Ciencias Salud [revista en Internet]. 2012 [citado 12 Jul 2016];23(2):[aprox. 14p]. Disponible en: http://www.rcics.sld.cu/index.php/acimed/article/view/159/224 [Buscar en Google Scholar]
- Espinosa AD. Guías de práctica clínica ¨herramientas¨ para mejorar la calidad de la atención médica. Rev Haban Cienc Méd [revista en Internet]. 2012 [citado 28 Ene 2017];11(1):[aprox. 10p]. Disponible en: http://scielo.sld.cu/scielo.php?pid=S1729-519X2012000100005&script=sci_arttext [Buscar en Google Scholar]
- AGREE Collaboration. Development and validation of an international appraisal instrument for assessing the quality of clinical practice guidelines: The AGREE project. Qual Saf Health Care. 2003;12(1):18-23 [Buscar en Google Scholar]
- Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, et al. Development of the AGREE II. Part 1: performance, usefulness and areas for improvement. CMAJ. 2010;182(10):1045-52 [Buscar en Google Scholar]
- Brouwers MC, Kerkvliet K, Spithoff K; AGREE Next Steps Consortium. The AGREE Reporting Checklist: a tool to improve reporting of clinical practice guidelines. BMJ. 2016;352(1):1152 [Buscar en Google Scholar]
- Guyatt GH, Oxman AD, Vist G, Kunz R, Falck-Ytter Y, Alonso P, et al. Rating quality of evidence and strength of recommendations GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ. 2008;336(7650):924-6 [Buscar en Google Scholar]
- Alonso P, Rigau D, Sanabria AJ, Plaza V, Miravitlles M, Martínez L. Calidad y fuerza: el sistema GRADE para la formulación de recomendaciones en las guías de práctica clínica. Arch Bronconeumol. 2013;49(6):261-7 [Buscar en Google Scholar]
- Alonso P, Oxman AD, Moberg J, Brignardello R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016;353(1):2089 [Buscar en Google Scholar]
- Fervers B, Burgers JS, Voellinger R, Brouwers M, Browman GP, Graham ID, et al. The ADAPTE Collaboration. Guideline adaptation: an approach to enhance efficiency in guideline development and improve utilization. BMJ Qual Saf. 2011;20(3):228-36 [Buscar en Google Scholar]
- Infomed. Evidencia y salud. Guías de prácticas clínicas (GPC) [Internet]. La Habana: Universidad Virtual de Salud; 2017 [citado 7 Jun 2017]. Disponible en: http://emas.sld.cu/evidencias/recursos-de-informacion/guias-de-practicas-clinicas/ [Buscar en Google Scholar]
- Ganiats TG, Kempster JA. Rationing on the fly: the opportunity cost of clinical guidelines. J Am Board Fam Med. 2014;27(4):439-41 [Buscar en Google Scholar]
- Romero AJ, Figueiras B, Chávez O, León P. Evaluación de la adherencia a las Guías de Buenas Prácticas Clínicas de Insuficiencia Cardiaca en los Servicios de Medicina Interna y Geriatría. Comparación de dos series de casos. Geriatrianet [revista en Internet]. 2004 [citado May 27];6(1):[aprox. 10p]. Disponible en: http://www.gerontomigracion.uma.es/geriatria/index.php/journal/search/results [Buscar en Google Scholar]
- González I, Espinosa AD, Álvarez G, Fragoso MC, Mosquera MA. Evaluación del cumplimiento de la guía de práctica clínica para el tratamiento de la neumonía adquirida en la comunidad. Medisur [revista en Internet]. 2009 [citado 28 Sep 2016];7(3):[aprox. 15p]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1727-897X2009000300004 [Buscar en Google Scholar]
- Fragoso MC, Espinosa AD, Álvarez G, González I, Bernal JL, Mosquera M. Adherencia a las guías de prácticas clínicas sobre neumonía adquirida en la comunidad y su relación con la mortalidad. Medisur [revista en Internet]. 2010;8(4):[aprox. 8p]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1727-897X2010000400008 [Buscar en Google Scholar]
- Santana I, Falcón A, Hernández AM, Navarro JJ, Travieso R. Adherencia a las guías de buenas prácticas clínicas de angina inestable. Servicio de Cardiología. Cienfuegos 2004 [Internet]. Cienfuegos: Hospital General Universitario Dr. Gustavo Aldereguía Lima; 2004 [citado 18 Jul 2016]. Disponible en: http://www.sld.cu/galerias/pdf/sitios/urgencia/002_-_adherencias_a_las_guias_de_buenas_practicas_clinicas_de_angina_inestable.pdf [Buscar en Google Scholar]
- Martín L. Repercusiones para la salud pública de la adherencia terapéutica deficiente. Rev Cubana Salud Pública [revista en Internet]. 2006 [citado 23 Ago 2009];32(3):[aprox. 8p]. Disponible en: http://www.redalyc.org/articulo.oa?id=21420864013 [Buscar en Google Scholar]
- Ordúñez PO, Barceló A, Bernal JL, Espinosa AD, Silva LC, Cooper RS. Risk factors associated with uncontrolled hypertension: Findings from the baseline CARMEN survey in Cienfuegos, Cuba. J Hypertens. 2008;26(4):663-71 [Buscar en Google Scholar]
- Ramos ML. La adherencia al tratamiento en las enfermedades crónicas. Rev Cubana Angiol Cir Vasc [revista en Internet]. 2015 [citado 22 Jul 2016];16(2):[aprox. 11p]. Disponible en: http://bvs.sld.cu/revistas/ang/vol16_2_15/ang06215.htm [Buscar en Google Scholar]
- Espinosa AD, Ordúñez PO. Necesidad de integración de salubristas, epidemiólogos y clínicos en la atención de pacientes con enfermedades crónicas. Rev Cubana Salud Pública. 2010;36(3):23-35 [Buscar en Google Scholar]
- Espinosa AD, Del Sol LG, Espinosa AA, Garriga JL, Viera B. Guías de práctica clínica. Ventajas y desventajas. Medisur [revista en Internet]. 2009 [citado 11 Ene 2016];7(5):[aprox. 4p]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1727-897X2009000500009 [Buscar en Google Scholar]
- Patel P, Ordúñez PO, DiPette D, Escobar MC, Hassell T, Wyss F, et al. Improved Blood Pressure Control to Reduce Cardiovascular Disease Morbidity and Mortality: The Standardized Hypertension Treatment and Prevention Project. J Clin Hypertens (Greenwich). 2016;18(2):1284-94 [Buscar en Google Scholar]
- Martín E. Más del 35 % de los médicos no se implican en el control de la adherencia. Gaceta Médica.com [revista en Internet]. Madrid: Sociedad Española de Medicina; 2016 [citado Jun 2017]; . Disponible en: http://www.gacetamedica.com/noticias-medicina/lapaginawebde.aspx?txt=José Manuel Ribera [Buscar en Google Scholar]
- McCartney M, Treadwell J, Maskrey N, Lehman R. Making evidence based medicine work for individual patients. BMJ. 2016;353(1):2452 [Buscar en Google Scholar]
- Lenzer J, Hoffman JR, Furberg CD, Ioannidis JP; Guideline Panel Review Working Group. Ensuring the integrity of clinical practice guidelines: a tool for protecting patients. BMJ. 2013;347(1):5535 [Buscar en Google Scholar]
- Launer J. Guidelines and Mindlines. Postgrad Med J. 2015;91(1):663-4 [Buscar en Google Scholar]
- Ward T. US Lipid Guidelines Revisited: Any Regrets?. Medscape [revista en Internet]. New York: Health Professional Network; 2016 [citado 8 Ene 2017]; . Disponible en: http://www.medscape.com/viewarticle/866066?nlid=108211_3243&src=WNL_mdplsfeat_160719_mscpedit_imed&uac=228054CZ&spon=18&impID=1159543&faf=1 [Buscar en Google Scholar]
- Guyatt G, Akl EA, Hirsh J, Kearon C, Crowther M, Gutterman D, et al. The vexing problem of guidelines and conflict of interest: a potential solution. Ann Intern Med. 2010;152(11):738-41 [Buscar en Google Scholar]
- Spooner A. Guidelines can require me to recommend care that I think is wrong. BMJ. 2015;351(1):6713 [Buscar en Google Scholar]
- Matthews A, Herrett E, Gasparrini A, Van Staa T, Goldacre B, Smeeth L, et al. Impact of statin related media coverage on use of statins: interrupted time series analysis with UK primary care data. BMJ. 2016;353(1):3283 [Buscar en Google Scholar]
- Kaicker J, Debono VB, Dang W, Buckley N, Thabane L. Assessment of the quality and variability of health information on chronic pain websites using the DISCERN instrument. BMC Medicine. 2010;8(1):59 [Buscar en Google Scholar]
- Raja A. Surprise! Quality of Health Information on the Internet Is Suspect [Internet]. Massachusetts: Massachusetts Medical Society; 2016 [citado 5 May 2017]. Disponible en: http://www.jwatch.org/na41757/2016/07/08/surprise-quality-health-information-internet-suspect [Buscar en Google Scholar]
- Joury AU, Alshathri M, Alkhunaizi M, Jaleesah N, Pines JM. Internet websites for chest pain symptoms demonstrate highly variable content and quality. Acad Emerg Med. 2016;23(10):1146-52 [Buscar en Google Scholar]
- Elwyn G, Wieringa S, Greenhalgh T. Clinical encounters in the post-guidelines era. BMJ. 2016;353(1):3200 [Buscar en Google Scholar]
- Espinosa Brito AD. La medicina centrada en las personas y la medicina personalizada. Medisur [revista en Internet]. 2015 [citado 22 Dic 2015];13(6):[aprox. 4p]. Disponible en: http://Medisur.sld.cu/index.php/Medisur/article/view/3149 [Buscar en Google Scholar]
- Fahey T, NicLiam B. Assembling the evidence for patient centred care. BMJ. 2014;349(1):g4855 [Buscar en Google Scholar]
- Charon R. The patient-physician relationship. Narrative medicine: a model for empathy, reflection, profession, and trust. JAMA. 2001;286(15):1897-902 [Buscar en Google Scholar]
- Charon R. What to do with stories: the sciences of narrative medicine. Can Fam Physician. 2007;53(8):1265-7 [Buscar en Google Scholar]
- Valverde C. ¿Quién está escuchando? La narrativa del paciente, caos y cronicidad. Aten Primaria. 2005;36(3):159-61 [Buscar en Google Scholar]
- Jain KK. Personalized medicine. Curr Opin Mol Ther. 2002;4(6):548-58 [Buscar en Google Scholar]
- Garber AM, Tunis SR. Does comparative-effectiveness research threaten personalized medicine?. N Engl J Med. 2009;360(19):1925-7 [Buscar en Google Scholar]
- Tájer CD. Haciendo posible el debate sobre la medicina basada en evidencias. Rev argen cardiol. 2010;78(5):459-66 [Buscar en Google Scholar]
- Glasziou P, Moynihan R, Richards T, Godlee F. Too much medicine; too little care. BMJ. 2013;347(1):4247 [Buscar en Google Scholar]
- Launer J. Guidelines and Mindlines. Postgrad Med J. 2015;91(1081):663-4 [Buscar en Google Scholar]
- Shaneyfelt TM, Centor RM. Reassessment of clinical practice guidelines: go gently into that good night. JAMA. 2009;301(8):868-9 [Buscar en Google Scholar]
- Espinosa AD, Álvarez FC, Ordúñez PO, Del Sol LG. Los jefes de servicios médicos que necesitamos. INFODIR [revista en Internet]. 2007 [citado 29 Ene 2016];5(1):[aprox. 7p]. Disponible en: http://www.sld.cu/galerias/doc/sitios/infodir/los_jefes_de_servicios_medicos_que_necesitamos.doc [Buscar en Google Scholar]
Enlaces refback
- No hay ningún enlace refback.
FINLAY EN: 








FINLAY CERTIFICADA POR:

Esta revista "no aplica" cargos por publicación en ninguna etapa del proceso editorial.
Dirección postal: Calle 51A y Avenida 5 de Septiembre Cienfuegos, Cuba Código postal: 55100.
http://www.revfinlay.sld.cu
Telefono: +53 43 516602. Telefax: +53 43 517733.
amgiraldoni@infomed.sld.cu
ISSN: 2221-2434
RNPS: 5129